Ausgangslage
Wir gehen von einer sinkenden Anzahl von Allgemeinmediziner*innen aus, v. a. zulasten ländlicher Regionen.[1] Bis 2049 wird erwartet, dass 280.000-690.000 Pflegefachpersonen fehlen.[2] Prognosen zufolge werden bis 2030 rund 5,4 Millionen Pflegebedürftige erwartet.[3] Jeder zweite Mensch über 65 Jahre ist chronisch krank und auch zwischen 18 und 29 Jahren trifft dies rund jeden Fünften.[4] Über eine problematische und inadäquate Gesundheitskompetenz verfügen 58,8 % der Bevölkerung in Deutschland.[5] Allesamt sind das Nachrichten, die bekannt sind und die bei den Nutzer*innen des Gesundheitssystems, bei Beschäftigten und bei Politiker*innen Sorgen verursachen. Dieser Artikel schlägt vor, wie Prozesse und Aufgaben in der ambulanten Versorgung im Sinne der Patient*innen verbessert werden können.
Das kann nicht funktionieren! – Ambulante Versorgungsstruktur am Beispiel der arteriellen Hypertonie
In Deutschland ist bei akuter Krankheit zumeist die Hausarztpraxis der erste Anlaufpunkt für die Patient*innen, aber auch in der Betreuung von chronischen Erkrankungen.[6] Zu diesen Erkrankungen gehört die arterielle Hypertonie (aHT), von der hierzulande 30 % der Bevölkerung betroffen sind (Stand 2022).[6,7] Vor einer Arzneimittelbehandlung werden von der Nationalen Versorgungsleitlinie (NVL) nichtmedikamentöse Therapien empfohlen, wie eine Gewichtsoptimierung, körperliche Aktivität oder die Tabakentwöhnung. Die meisten Risikofaktoren für eine aHT sind in Tabelle 1 dargestellt und finden sich als Behandlungsansatz in den Therapien wieder. Weitere Ursachen sind Bewegungsmangel und Stress.[8]
Nach der Diagnose besteht die weiterführende Betreuung zumeist aus quartalsweisen Verlaufskontrollen mit der Weiterverordnung oder Anpassung der Therapie in der Hausarztpraxis.
Betrachtet man die Prävalenz der Risikofaktoren und deren Korrelationen, die die Wahrscheinlichkeit des Auftretens einer aHT noch verstärken, bedeutet es für die Praxen eine große Arbeitslast bei der Prävention sowie in der Langzeitbetreuung. Im Gegensatz dazu stehen die Ergebnisse der Studie ²Behandlungsgespräche in der Arztpraxis – Ein Europäischer Vergleich“ von 2023. Sie zeigt auf, dass eine durchschnittliche Kontaktzeit bei einem Routinebesuch bei einer Hausärztin bzw. einem Hausarzt in Deutschland bei 80 % im Mittelwert 7,6 min. beträgt (2019). Ausgleichend hingegen ist, dass durchschnittlich 8-10 Besuche pro Jahr erfolgen (2020).[10] Hier stellt sich die Frage: Wie sollen all diese Leistungen wie Anamnese, Diagnostik, Prävention, Beratung, Ausstellen von Rezepten und Verordnungen oder Gespräche über soziale Probleme und Stress in der verfügbaren Zeit umgesetzt werden?
Die Autor*innen der bereits zitierten Studie führten qualitative Interviews durch, um die Konsequenzen zu kurzer Konsultationszeit aus Behandlersicht zu ermitteln.[1] Ergebnisse: Wenn individuell zeitliche Engpässe bestehen, geht dies zulasten zeitintensiver Tätigkeiten in der Konsultation. Die Mediziner*innen reflektieren jedoch, dass dies zu einer Unzufriedenheit der Patient*innen, zu negativen Konsequenzen im Arzt-Patienten-Verhältnis führen kann sowie zu einem Fehlerrisiko bei Anamnese und Diagnostik.[10]
Gerade in Anbetracht der Daten zur Gesundheitskompetenz der Bürger*innen in Deutschland bedarf es mehr an Ressourcen für Prävention, denn es ist nicht davon auszugehen, dass alle Menschen selbst dazu in der Lage sind, sich ausreichende und evidente Gesundheitsinformationen zu besorgen und diese eigenständig anzuwenden.[11] Mehr Zeit für Patient*innen zu haben wird bei der weiter abnehmenden Zahl an Hausärzt*innen jedoch auch zukünftig nicht möglich sein, zumindest dann nicht, wenn die Aufgabenverteilung im deutschen Gesundheitssystem in den gegenwärtigen Regelungen verharrt.[12] Der Sachverständigenrat Gesundheit und Pflege (SVR) stellt in seinem Gutachten 2024 fest, dass in Deutschland eine relativ hohe Fachkräftedichte im Vergleich zu anderen Ländern vorherrscht und strukturelle und organisatorische Mängel im Gesundheitssystem prominenter sind, was die Interpretation des Personalmangels relativiert. [12]
Rettung in Sicht? – Neue Aufgabenverteilung im Gesundheitswesen und die Community Health Nurse
Der SVR empfiehlt, die Attraktivität und Arbeitsorganisation der Pflegefachberufe zu verbessern z. B. durch die Bildung von Pflegekammern, die Akademisierung oder durch eine Neuorganisation von Aufgaben und Verantwortung. Konkret bedeutet Letzteres die Schaffung eines allgemeinen Heilberufegesetzes mit selbstständiger Ausübung von Heilkunde durch die Pflege [12]. Diese Empfehlungen sind keineswegs neu. Wenn man sich einen Artikel des Deutschen Ärzteblatts von 2006 ansieht, sprach sich der Deutsche Pflegerat damals schon für die Akademisierung der Pflege aus. Das stieß nicht auf Wohlwollen. Eine selbstständige Ausübung von Heilkunde durch die Pflege wurde von Ärzteverbänden strikt abgelehnt. Es wäre die Schaffung von Doppelstrukturen, aber man wolle die Gesundheitsberufe einbeziehen, denn sie können „eine wesentliche Arbeitserleichterung sein und die Attraktivität des Arztberufes fördern“. Am Arztvorbehalt dürfe aber nichts verändert werden.[13] Ähnliche Aussagen finden sich auch heute – 18 Jahre später – weiterhin wie: „Und es ist ein Paradigmenwechsel, wenn wir den Bürgerinnen und Bürgern jetzt sagen, der Einstieg in das Gesundheitswesen ist nicht mehr die Ärztin oder der Arzt, sondern eine andere Institution, die wir vorgeschaltet haben. Das macht man im australischen Busch.“[14] In den Positionen der Bundesärztekammer zu einer interdisziplinären und teamorientierten Patientenversorgung (2021) wird die Notwendigkeit der Aufgabenneuverteilung zwischen den Berufsgruppen im Gesundheitswesen durchaus als Auftrag verstanden. Jedoch werden weiterhin überwiegend Delegationsmodelle präferiert oder von einer Arbeit „unter ärztlicher Supervision“ gesprochen. Die Neuverteilung bzw. Substitution von Aufgaben mit selbstständiger und eigenverantwortlicher Leistungserbringung durch die Gesundheitsfachberufe wird – zumindest an wenigen Stellen – unter bestimmten Voraussetzungen als Möglichkeit erwähnt. [15]
Dabei ist die Pflege, wie im letzten Zitat ausgeführt wird, keineswegs eine Institution, die (durch die Ärzteschaft) vorgeschaltet wird. Es ist ein Heilkundeberuf mit fundierten pflegerisch-medizinischen Kenntnissen, der sich weiterentwickelt und neue Berufsbilder schafft, die zukünftig die gesundheitliche Versorgung in Deutschland interprofessionell sicherstellen sollen.
Ein solches Berufsbild ist die Community Health Nurse (CHN), für dessen Etablierung sich der Deutsche Berufsverband für Pflegeberufe seit 2017 engagiert. Die Absicht zur Einführung des Berufsbilds wurde im Koalitionsvertrag der Legislatur 2021-2025 verankert. Die CHN stellt keinen neuen Beruf dar, sondern sie fußt auf einem pflegerischen Bachelorabschluss und setzt ein Masterstudium in Community Health Nursing voraus. Dabei wird die CHN auf den Gebieten der Pflegewissenschaft, den Gesundheitswissenschaften sowie der Primärversorgung ausgebildet. Ein besonderer Fokus in der Ausbildung wird auf die evidenzbasierte, eigenständige Bedarfserhebung und Umsetzung von Maßnahmen der primären, sekundären und tertiären Prävention gelegt. Die CHN ist damit für Einzelpersonen und Gruppen in den Schwerpunkten tätig; Abbildung 1 zeigt eine Darstellung der Weltgesundheitsorganisation (WHO).[16]
Abbildung 1: Schwerpunkte der Tätigkeitsfelder von Community Health Nurses laut WHO, Quelle: [17], Seite 10; [16], Seite 9
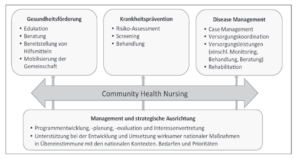
Einsatzorte für das CHN-Handlungsfeld können u. a. Primärversorgungszentren, Gesundheitskioske, ambulante Pflegedienste, der Öffentliche Gesundheitsdienst oder das kommunale Quartiersmanagement sein.[16]
Das kann funktionieren! – Ambulante Versorgungsstruktur am Beispiel der arteriellen Hypertonie mit der CHN
Bei der hohen Prävalenz chronischer Erkrankungen und hier im Besonderen der aHT kann die CHN vor allem im ländlichen Raum Versorgungslücken schließen und einen essenziellen Beitrag in der Betreuung leisten. Wir möchten daher am Beispiel der aHT in Abbildung 2 aufzeigen, wie das v. a. in der Zusammenarbeit mit Hausärzt*innen zukünftig gelingen kann.
Abbildung 2: Behandlungsverlauf und Zusammenarbeit CHN und Hausarzt am Beispiel der arteriellen Hypertonie; eigene Darstellung; adaptiert nach [18]
Der skizzierte Behandlungsverlauf zeigt eine mögliche Form der Zusammenarbeit. Wie hier dargestellt, gehört auch eine Behandlungskoordination zum Aufgabenportfolio einer CHN. Diese wird gerade für chronisch kranke Menschen empfohlen, um Unterversorgung und Krankheitsverschlechterung präventiv zu begegnen.[12,16] Patient*innen erhalten damit eine notwendige Orientierung in unserem komplexen Gesundheitssystem.[19]
Darüber hinaus wird eine Betreuung aus einer Hand realisiert und erspart der Patientin Wege zu mehreren Behandlungseinrichtungen, um bspw. in der Hausarztpraxis ein Folgerezept abzuholen. Des Weiteren können durch die Verringerung der Akteure auch finanzielle Mittel eingespart und Hausarztpraxen von Routineaufgaben entlastet werden, was Behandlungskapazitäten für Neupatient*innen bzw. für solche schafft, die die ärztliche Expertise benötigen. Solche kooperativen Modelle können eine qualitativ hochwertige Versorgung in ländlichen Regionen sichern. Möglich wäre, dass Ärzt*innen mehrere Stunden pro Woche Sprechstunden anbieten, die tägliche Routineversorgung aber durch CHNs umgesetzt wird, mit einer telemedizinischen Arztkonsultationsmöglichkeit.[16,18,20]
Vor allem wird im skizzierten Beispiel der Fokus der CHN auf Maßnahmen der Prävention und der Stärkung des Selbstmanagements deutlich.[16] Das deutsche Gesundheitssystem reagiert auf Krankheit, legt jedoch noch zu wenig Wert auf Verhinderung von Krankheit.[21] Verändern wir diesen Fokus, kann der selbstständige Umgang mit chronischer Erkrankung durch die Patient*innen verbessert, die Prävalenz verringert oder hinausgezögert sowie die Gesundheitskompetenz gesteigert und die Rate von Krankheitsverschlechterung und Komplikationen reduziert werden. Als Resultate sind die Entlastung des Gesundheitssystems v. a. von Hausarztpraxen, die Reduktion von Kosten durch chronische Erkrankungen sowie von Pflegebedürftigkeit, die daraus entstehen kann, zu erwarten. Darüber hinaus werden die Lebensqualität und ggf. Arbeitsfähigkeit der Bürger*innen erhalten.[12,16,19,21] Die CHN leistet damit das, was bei einer durchschnittlichen Konsultationszeit von 7,6 Minuten kaum möglich erscheint und schließt eine wesentliche Versorgungslücke.[10]
Der in Abbildung 2 skizzierte Behandlungsverlauf erwähnt die ePA, die zwar in Deutschland noch nicht die erforderliche Funktionalität erfüllt, aber perspektivisch wichtig für die Unterstützung einer interprofessionellen Zusammenarbeit ist. Sie kann zukünftig Dokumentationsprozesse standardisieren und eine gemeinsame Plattform für den Austausch medizinischer Informationen sein. Bis zum vollständigen Einsatz der ePA müssen andere Lösungen gefunden werden.
Selbstständige Ausübung erweiterter Heilkunde durch die CHN – da leidet die Versorgungsqualität
Genau dem ist nicht so, wie internationale Studien belegen! In einem Systematic Review von Laurant et al. (2018) wurde festgestellt, dass eine eigenverantwortliche Versorgung durch Pflegefachpersonen wahrscheinlich zu ähnlichen und besseren Ergebnissen im Vergleich zu Hausärzt*innen führt, wie z. B. die Verbesserungen von Blutdruckwerten oder eine höhere Zufriedenheit der Patient*innen mit der Betreuung. [22] International sind auch Untersuchungen zum Management von kardiovaskulären Risikofaktoren durchgeführt worden, die eine signifikante Verbesserung von Blutdruckwerten durch alleinige Intervention durch Nurse Practitioner (mit CHN vergleichbar) zeigten. [23] Eine Vielzahl weiterer Studien belegen die Wirksamkeit bezüglich verschiedener Patientenoutcomes im Rahmen der selbstständigen Ausübung von Heilkunde durch CHN bzw. Advanced Practice Nurses oder Nurse Practitioner.
Fazit
Dieser Artikel macht einen Vorschlag für eine interprofessionelle Zusammenarbeit zwischen hausärztlich tätigen Mediziner*innen und der CHN im Rahmen der Behandlung des arteriellen Hypertonus, vor allem mit Fokus auf Prävention, Förderung der Gesundheitskompetenz und der Unterstützung des Selbstmanagements.
In Anbetracht sinkender Beschäftigter in der Pflege könnte man behaupten: Wer soll bei schon aktuell bestehender Personalnot diese neuen Aufgaben übernehmen? Durch die Reduktion von Bürokratie und einer Neuverteilung von Aufgaben, die in Eigenverantwortung von Pflegefachpersonen bzw. CHN ausgeführt werden, werden Ressourcen verfügbar. Darüber hinaus steigt die Attraktivität des Pflegeberufs für Berufseinsteiger*innen, bietet neue Karrierechancen und kann motivieren, dass Menschen im Beruf bleiben und wieder in den Beruf zurückkehren. Dafür wird der Mut des Gesetzgebers benötigt, um entsprechende Regelungen zu verankern.[12,16,20,24] Ausreichend Reformvorschläge sind vorhanden, wie z. B. in den Gutachten des SVR oder in der Initiative „Neustart! Für die Zukunft unseres Gesundheitswesens“ der Robert Bosch Stiftung. Vor allem die Arbeit des SVR, die regierungsseitig beauftragt ist, wird redundant, wenn dessen Empfehlungen nicht als politische Agenda verfolgt werden.
Eine weitere Hürde, die in Innovationsfonds geförderten Projekten wie HandinHand oder FAMOUS zur Übernahme von bisher ärztlichen Aufgaben durch die Profession Pflege als Hemmfaktor beschrieben ist, findet sich in der teilweisen Ablehnung oder Blockade durch Teile der Ärzteschaft sowie deren Standesvertretungen. Dies stellt eine Gefährdung für solche Vorhaben dar und erschwert Wirksamkeitsnachweise für Deutschland.[25]
Statt Partikularinteressen vehement zu vertreten, sollte es das Ziel sein, eine bestmögliche Gesundheitsversorgung zu bezahlbaren Preisen für die Bevölkerung bereitzustellen, die auch dem Bedarf und den Bedürfnissen der Bürger*innen entspricht und die interprofessionell gestaltet und umgesetzt wird. Dies können nur alle Gesundheitsberufe gemeinsam, nicht nur eine allein![26]
Robert Bitterlich M. Sc. (CHN, ANP) ist Projektmanager Community Health Nursing (CHN) beim Deutschen Berufsverband für Pflegeberufe (DBfK)
Literaturverweise:
1 Robert Bosch Stiftung GmbH: Gesundheitszentren für Deutschland, 2021
2 Statistisches Bundesamt: Bis 2049 werden voraussichtlich mindestens 280 000 zusätzliche Pflegekräfte benötigt, Stat. Bundesamt 2024; https://www.destatis.de/DE/Presse/Pressemitteilungen/2024/01/PD24_033_23_12.html (accessed 16 August 2024)
3 Demografieportal: Demografieportal – Fakten – Pflegebedürftige, 2024. https://www.demografie-portal.de/DE/Fakten/pflegebeduerftige.html (accessed 5 August 2024)
4 C. Güthlin / S. Köhler / M. Dieckelmann: Chronisch krank sein in Deutschland. Zahlen, Fakten und Versorgungserfahrungen, 2020
5 Bundesministerium für Gesundheit (BMG): Gesundheitskompetenz in der Bevölkerung, BMG 2023; https://www.bundesgesundheitsministerium.de/gesundheitskompetenz/bevoelkerung.html (accessed 21 September 2023)
6 Stiftung Gesundheitswissen: Was macht welcher Arzt?, Stiftung Gesundheitswissen 2024; https://www.stiftung-gesundheitswissen.de/gesundes-leben/patient-arzt/was-macht-welcher-arzt (accessed 24 August 2024)
7 Wissenschaftliches Institut der AOK (WIdO): Gesundheitsatlas Deutschland – Krankheiten des Herz-Kreislauf-Systems: Bluthochdruck, 2022
8 Arzneimittelkommission Der Deutschen Apotheker (AMK), Arzneimittelkommission Der Deutschen Ärzteschaft (AkdÄ), Deutsche Arbeitsgemeinschaft Selbsthilfegruppen E. V. (DAG SHG), et al.: NVL Hypertonie – Langfassung, Bundesärztekammer (BÄK); Kassenärztliche Bundesvereinigung (KBV); Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF) 2023
9 Robert Koch Institut (RKI): Gesundheit in Deutschland aktuell – GEDA 2019/2020, 2021
10 S. Reif / S. Schubert / J. Köhler: Behandlungsgespräche in der Arztpraxis – Ein Europäischer Vergleich, 2023
11 D. Schaeffer / E-M. Berens / S. Gille et al.: Gesundheitskompetenz der Bevölkerung in Deutschland vor und während der Corona Pandemie: Ergebnisse des HLS-GER 2. [object Object], 2021
12 Sachverständigenrat Gesundheit und Pflege: Nachhaltiger Einsatz einer knappen Ressource – Gutachten 2024 – Fachkräfte im Gesundheitswesen, Published Online First: 2024. doi: 10.4126/FRL01-006400072
13 H. Korzilius / S. Rabbata: Gemeindeschwestern: Geheimwaffe gegen Überlastung und Unterversorgung, Dtsch Ärztebl, Published Online First: 3 November 2006
14 Hofmeister zur Substitution: „Das macht man im australischen Busch“, Ärztezeitung 2024
15 Bundesärztekammer: Positionen der Bundesärztekammer zu einer interdisziplinären und teamorientierten Patientenversorgung, 2021
16 Deutscher Berufsverband für Pflegefachberufe (DBfK): Community Health Nursing Aufgaben und Praxisprofile, 2022
17 World Health Organization: Enhancing the role of community health nursing for universal health coverage, Geneva: World Health Organization 2017
18 B. Klapper: Einführung von Community Health Nurses: Hürden überwinden, Gesundh- Sozialpolitik. 2023; 77:26–31. doi: 10.5771/1611-5821-2023-2-26
19 forsa Gesellschaft für Sozialforschung und statistische Analysen mbH: Umfrage zum Abschluss der „Initiative Neustart!“, 2023
20 BKK Dachverband: Mangel an Pflegekräften – und ewig grüßt das Murmeltier, 2024
21 B. Klapper / I. Cichon (editors): Die Neustart! Zukunftsagenda für Gesundheit, Partizipation und Gemeinwohl. Neustart!, Medizinisch Wissenschaftliche Verlagsgesellschaft 2021, 1-19
22 M. Laurant / M. Van Der Biezen / N. Wijers et al.: Nurses as substitutes for doctors in primary care, Cochrane Database Syst Rev. 2018; 2019. doi: 10.1002/14651858.CD001271.pub3
23 JK. Allen JK / CR. Dennison-Himmelfarb / SL Szanton et al.: Community Outreach and Cardiovascular Health (COACH) Trial: A Randomized, Controlled Trial of Nurse Practitioner/Community Health Worker Cardiovascular Disease Risk Reduction in Urban Community Health Centers. Circ Cardiovasc Qual Outcomes, 2011;4: 595–602. doi: 10.1161/CIRCOUTCOMES.111.961573
24 T. Lemke: Endlich den Wahnsinn Bürokratie stoppen, BibliomedManager – Fachwissen Für Entscheider Im Krankenh, 2024; https://www.bibliomedmanager.de/fw/artikel/51348-endlich-den-wahnsinn-buerokratie-stoppen (accessed 8 September 2024)
25 R. Stremmer / S. Köpke / C. Petersen-Ewert et al.: Ambulante Versorgung neu denken, 2023; 171-80
26 K. Piwernetz / E. Neugebauer: Können oder wollen sie nicht?, Monit Versorg. 2024;2024:36–41. doi: 10.24945/MVF.04.24.1866-0533.2640
[1] Die Untersuchung ist in Europa durchgeführt worden und enthält somit nicht nur Aussagen deutscher Hausärzt*innen .





